Onze zorg
Onderstaand vindt u meer informatie over zorg op de poliklinieken van het CAHAL
Congenitale cardiothoracale chirurgie
De congenitale cardiothoracale chirurgie kent verschillende spreekuren:
- Pre-operatief spreekuur
- Post-operatief spreekuur
- Second opinion spreekuur
Deze spreekuren zijn op locaties Amsterdam UMC en LUMC en zijn zowel voor kinderhartchirurgie als voor chirurgie bij volwassenen met aangeboren hartafwijkingen.
Het pre-operatief spreekuur is bedoeld om indicatie, operatie en keuzemogelijkheden bij operatie te bespreken met patiënten en/ of ouders/ begeleiders. Het gehele traject voor, rond en na de operatie wordt besproken alsmede eventuele revalidatie na ontslag uit het ziekenhuis. Ook worden in het kader van het WGBO gesprek eventuele operatiesterfte en mogelijke complicaties besproken met de chirurg. Patiënten, ouders en begeleiders kunnen hier met al hun vragen terecht.
Het post-operatief spreekuur is bedoeld om problemen na een operatie te behandelen (bijv. een wond die niet goed geneest, pijnklachten na een operatie etc.), maar op dit spreekuur kan ook nog eens met de chirurg worden gesproken over de operatie in de breedste zin van het woord.
Het second-opinion spreekuur is bedoeld voor patiënten en ouders/ begeleiders die van buiten het CAHAL komen. Hier kan met de chirurg worden gesproken over de wenselijkheid van een chirurgische behandeling van een afwijking. Ook specifieke operatietechnieken kunnen hier worden besproken. Patiënten en ouders/ begeleiders van kinderen kunnen altijd terecht op dit chirurgische second opinion spreekuur van het CAHAL.
Met het secretariaat van het Kinderhartcentrum LUMC (tel. 071 5262348/-2835) of met het secretariaat van de afdeling Cardiothoracale Chirurgie van het Amsterdam UMC (tel. 020 5663794) kan een afspraak worden gemaakt.
Kindercardiologie
Uw kind wordt naar de polikliniek Kindercardiologie van het CAHAL verwezen als het een specialistisch onderzoek of behandeling moet ondergaan. U kunt niet op eigen initiatief een afspraak maken op de polikliniek. Een huisarts of specialist moet uw kind doorverwijzen. U vindt hier informatie over een bezoek aan de polikliniek Kindercardiologie van het CAHAL.
Binnen het CAHAL zijn 2 poliklinieken: één in het LUMC, één in het Amsterdam UMC locatie Meibergdreef. Daarnaast kunnen kinderen ook terecht in één van de perifeer aangesloten centra van het CAHAL.
Op de polikliniek werken verschillende mensen samen om goede zorg te bieden aan kinderen met een hartaandoening: kindercardiologen, kinderartsen in opleiding tot kindercardioloog (fellows), arts-assistenten, echocardiografisten (in opleiding), doktersassistenten etc.
Wanneer u met uw kind bij ons op de polikliniek komt, wordt voorafgaande aan de afspraak met de kindercardioloog vaak al een ECG en een echocardiogram verricht (natuurlijk op dezelfde dag!). Daarnaast worden lengte, gewicht en soms de zuurstofspanning (saturatie) en bloeddruk gemeten.
Elektrocardiogram (ECG of hartfilmpje)
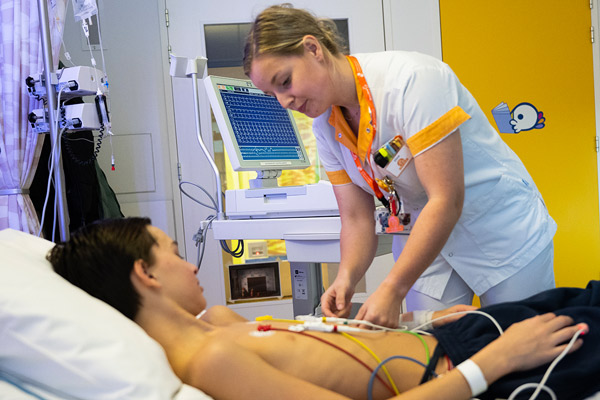
Bij een ECG worden de elektrische signalen van het hart geregistreerd met behulp van elektroden. De elektroden worden met plakkers of met zuignapjes op de borst, de polsen en de enkels geplakt. Deze elektroden zijn verbonden met een ECG-apparaat. Het ECG-apparaat vergelijkt en analyseert een aantal hartslagen. Hier voelt het kind niets van. Bij kinderen tot 3 jaar is het onderzoek niet goed uit te leggen aan het kind. We proberen de kinderen dan af te leiden tijdens het onderzoek. Het maken van een elektrocardiogram duurt enkele minuten, het kind moet even héél stilliggen met de elektrodes op.
Bekijk deze video voor meer informatie over het maken van een ECG.
Echocardiogram

Een echocardiogram is een onderzoek waarbij het hart met behulp van geluidsgolven in beeld wordt gebracht. De kindercardioloog kan zo meer te weten komen over de werking en de bouw (anatomie) van de hartspier en hartkleppen. Deze beelden zijn direct te zien op een beeldscherm. Er worden ook 3 elektroden op de borst geplaatst, om het hartritme tegelijk met het echocardiogram te beoordelen. De echocardiografist of de kindercardioloog doet de gel op de probe, zodat de probe goed contact heeft met de huid. Met de probe wordt het hart in beeld gebracht vanuit meerdere richtingen. Het kind voelt de gel en de echo probe over de borst en buik glijden. Bij kinderen tot 3 jaar kunnen we het onderzoek nog niet goed uitleggen. Zij vinden het soms koud en willen niet altijd zelf op de onderzoeksbank liggen. Meestal gaan deze kinderen bij de vader of moeder op schoot op de onderzoeksbank. Vanaf de leeftijd van 3 jaar kunnen we de onderzoeken goed uitleggen; Het doet geen pijn, het kriebelt. Op de echokamers zijn veel middelen beschikbaar om kinderen af te leiden tijdens het onderzoek. Het maken van een echocardiogram duurt ongeveer 20 tot 40 minuten.
Bekijk deze video voor meer informatie over het maken van een echocardiogram.
Soms heeft de kindercardioloog nog extra onderzoeken nodig zoals een Holter onderzoek en een inspanningstest. Vaak moet voor deze onderzoeken een aparte afspraak worden ingepland. De uitslagen van deze onderzoeken zullen worden besproken met de kindercardioloog.
Holter onderzoek (24-uurs ECG)
Een holter onderzoek is een doorlopende registratie van het elektrocardiogram (ECG), gedurende een periode van 20-24 uren tijdens de dagelijkse activiteiten. Met dit onderzoek kunnen hartritmestoornissen opgespoord worden. Bij het onderzoek plaatst een assistent plakkers met elektroden op de borst. De elektroden zijn verbonden met een recorder. De recorder draagt het kind in een tasje. Het is de bedoeling dat het kind alles doet wat het normaliter doet. Daarbij wordt gevraagd de activiteiten in een dagboek te noteren.
Bekijk deze video voor meer informatie over het Holter onderzoek.
Inspannings- of fietstest (ergometrie)
Tijdens inspanning (vaak fietsen, maar soms ook (hard)lopen) wordt een elektrocardiogram (ECG) gemaakt. Tijdens inspanning kunnen afwijkingen gezien worden op het ECG, die in rust niet optreden. Bij deze test wordt ook het inspanningsvermogen en het verloop van de bloeddruk geregistreerd. Tijdens het fietsen (of lopen) wordt het hartritme onderzocht door elektroden die op de borst zijn geplaatst. Deze testen kunnen we doen vanaf een jaar of 8. De loopband gaat steeds sneller en maakt steeds een steilere hoek, het wordt steeds inspannender. De inspanningstest duurt ongeveer 25 minuten.
Bekijk deze video voor meer informatie over het inspanningsonderzoek.
Prenatale / Foetale cardiologie
Foetale chirurgie en foetale therapie
Zelfs voor de geboorte zijn sommige ziekten en aandoeningen te behandelen bij het kind. In Nederland voert alleen het CAHAL deze vaak levensreddende operaties uit. Het CAHAL beschikt bovendien over een internationaal netwerk van foetaal chirurgen en kindercardiologen om te kunnen overleggen over individuele complexe gevallen. Deze hooggespecialiseerde zorg voor patiënten voor wie geen verdere verwijzing mogelijk is, heet topreferente zorg. Het CAHAL is het enige centrum in Nederland voor de interventionele behandeling van hartklepafwijkingen bij foetussen en de medicamenteuze behandeling van hartritmestoornissen bij de foetus via de navelstreng. Binnen het CAHAL zijn prenatale poliklinieken aanwezig in zowel het Amsterdam UMC als het LUMC.
Foetale hartinterventies
De afdeling Foetale geneeskunde van het CAHAL is een nationaal en internationaal verwijscentrum voor foetale chirurgie. De vroege opsporing van hartaandoeningen bij nog ongeboren baby’s leidt er in uitzonderlijke gevallen toe deze tijdens de zwangerschap te behandelen. Hiermee is de ontwikkeling van de hartaandoening al voor de geboorte gunstig te beïnvloeden. Dit kan het leven van een ongeboren kind redden of een enorm verschil maken in de kwaliteit van leven. Ons multidisciplinair team combineert hiervoor hooggespecialiseerde diagnostiek en behandeling met een persoonlijke benadering.
De neonatologieafdeling is volledig ingericht om optimale zorg te geven aan pasgeborenen die tijdens de zwangerschap behandeld zijn. Een belangrijk en uniek aspect van onze zorg is de lange periode waarin we de ontwikkeling blijven volgen van kinderen na een foetale behandeling.
Onze specialisaties
Het foetale therapiecentrum van het CAHAL is gespecialiseerd in de volgende zeldzame foetale hartaandoeningen:
• Foetale aortastenose
• Hartritmestoornissen in de foetale periode
Daarnaast is het LUMC ook gespecialiseerd in:
• Hydrothorax, vochtophoping in de longen waarbij druk op het hartje van het ongeboren kind kan ontstaan.
• Twin reversed arterial perfusion sequence (TRAP) of acardiacus, waarbij één kindje geen functioneel hart ontwikkelt en ernstig misvormd raakt, terwijl de andere de pompfunctie overneemt en gaat pompen voor twee, met het risico op hartfalen.
Foetale aortastenose
Een vernauwing van de aortaklep of de longslagaderklep kan leiden tot onderontwikkeling van de hartkamers. Daarnaast kan hartfalen al op de foetale leeftijd optreden. Met een foetale hartkatheterisatietechniek is het mogelijk om de vernauwde hartklep op te rekken. Zo zijn de ontwikkeling en de functie van de hartkamer gunstig te beïnvloeden. Bij deze operatie wordt in het kloppende hart van de foetus door de buik van de moeder een naald geprikt. Via deze naald wordt een ballonkatheter opgevoerd en opgeblazen in de vernauwde hartklep. De ingreep is geslaagd als de onderontwikkelde hartkamer zich herstelt.
Het team van specialisten bestaande uit een foetaal chirurg, kindercardioloog en arts-echoscopist voert deze behandeling een paar keer per jaar uit.
Hartritmestoornissen in de foetale periode
In de foetale periode kunnen hartritmestoornissen optreden bij het ongeboren kind. Houden deze langdurig aan, dan kan dit leiden tot overlijden aan hartfalen. Vaak is de ritmestoornis bij de foetus te behandelen door de moeder te behandelen met een medicijn dat inwerkt op het ritme van het hart en de placenta passeert. Wanneer deze behandeling niet aanslaat, is het mogelijk om de foetus via een punctie in de navelstreng rechtstreeks deze medicatie toe te dienen. Al meerdere keren is deze levensreddende behandeling succesvol uitgevoerd in het CAHAL locatie LUMC. Centra uit heel Nederland verwijzen dan ook naar het CAHAL voor deze behandeling.
Volwassen cardiologie
Meer informatie over de zorg op de volwassen cardiologie (poli-)kliniek in het Amsterdam UMC.
Meer informatie over de zorg op de volwassen cardiologie (poli-)kliniek in het LUMC.
Kinder Comfort Team & Advanced Care
work in progress
Hieronder vindt u aanvullende informatie over een aantal specifieke aspecten van de zorg binnen het CAHAL en de zorgpaden.
Aangeboren hartaandoeningen en vernauwde luchtwegen
Het CAHAL heeft een lange en grote ervaring met diagnostiek en behandeling van luchtwegvernauwingen bij aangeboren hartaandoeningen (AHA).
Bij sommige vormen AHA kunnen er vernauwingen zijn in de luchtpijp (trachea) of in de luchtwegen naar de longen (bronchi).
Bij de zogenaamde vaatringen worden er vaak vernauwingen van de luchtwegen gezien. Een afwijkend beloop van de grote lichaamsslagader (aorta) en de longslagader kunnen de luchtpijp omringen en dichtdrukken. Als de vernauwing van de trachea ernstig is moet dat worden verholpen met een operatie waarbij de vaatring zodanig wordt behandeld dat er geen druk meer is op de luchtwegen. In sommige gevallen is dit niet voldoende en moet de trachea zelf worden gerepareerd waarbij het nauwe stuk groter wordt gemaakt. De trachea kan worden gerepareerd door het nauwe deel eruit te halen en de uiteinden weer aan elkaar te zetten.
Bij kinderen is het meestal beter om een zogenaamde ‘sliding’ techniek te gebruiken waarbij de luchtweg wat wordt ingekort om een grotere doorsnede te krijgen. Bij heel lange vernauwingen gebruiken we een lapje hartvlies (pericard) waarmee de voorzijde van de geopende luchtpijp wijder wordt gemaakt. Om voldoende stevigheid te bereiken van de reconstructie worden er stukjes ribkraakbeen gebruikt. Deze vernieuwende techniek is door chirurgen van het CAHAL ontwikkeld en gepubliceerd.
Ook slikstoornissen door een vernauwde slokdarm worden regelmatig gezien bij AHA. Ook hier geldt dat er bij ernstige klachten een operatie nodig is om dit te verhelpen.
In het ‘trachea-team’ van het Amsterdam UMC- CAHAL worden kinderen met luchtwegvernauwingen besproken. De diagnostiek en behandeling wordt gedaan in een multidisciplinair team van kinderlongartsen, kinder-KNO-artsen, kinderanesthesiologen en -intensivisten, ECMO specialisten, kindercardiologen en kinderhartchirurgen. Er is ruime ervaring met ongeveer 200 chirurgische operaties. Op deze manier kunnen we de allerbeste zorg voor deze groep patiënten garanderen.
Aberrante coronairarterie/ Abnormale origo van een coronair bij volwassenen
Een aangeboren afwijkende aanleg van een van de kransslagaders wordt in medische termen een ‘aberrante coronair’ genoemd en is een aandoening die bij ongeveer 0,1-1% van de bevolking voorkomt. De kransslagaders ontspringen normaliter uit de aorta (de grote lichaamsslagader).
Bij een afwijkende oorsprong kan de kransslagader uit een afwijkende plaats uit de aorta ontspringen, maar ook uit de andere kransslagader, of zelfs uit de longslagader.
Patiënten met een abnormale oorsprong en/of abnormaal beloop van een van de kransslagaders kunnen zich met verschillende klachten presenteren zoals pijn op de borst, benauwdheid bij inspanning en/of flauwvallen. In zeldzame gevallen kan iemand een plotselinge hartstilstand krijgen. Ook zien wij tegenwoordig vaker patiënten zonder klachten waarbij de aberrante coronair als toevalsbevinding is vastgesteld. Dit kan bijvoorbeeld als er een scan is gemaakt van de longen.
Als een patiënt wordt verwezen naar het CAHAL volgt er uitgebreide analyse naar de kransslagader met een afwijkend beloop. Het is belangrijk dat het behandelteam vaststelt of de kransslagader een goedaardig of kwaadaardig beloop heeft en wat de gevolgen hiervan zijn voor de patiënt. Het beloop van een kransslagader wordt goedaardig genoemd als de onderzoeken erop wijzen dat het beloop niet voor zuurstof tekort van het hartspier kan zorgen. Dan is verdere behandeling niet nodig. Het beloop van een kransslagader wordt kwaadaardig genoemd als de onderzoeken aanwijzingen laten zien voor belangrijk zuurstof tekort aan het hart (bijvoorbeeld bij inspanning). In dit geval is een behandeling aangewezen. Als een behandeling nodig wordt geacht kan dit bestaan uit een hartoperatie.
Als alle medische onderzoeken zijn verricht bespreekt uw behandelaar alle uitslagen in een team met verschillende specialisten. Hier zijn een cardioloog met een aandachtsgebied voor aangeboren hartafwijkingen, een cardioloog met een aandachtsgebied voor interventies en een hartchirurg gespecialiseerd in aangeboren hartafwijkingen aanwezig. Samen zullen zij beoordelen of de kransslagader een goedaardig of kwaadaardig beloop heeft en wat dat voor u betekent. Als u daarna op de polikliniek komt, zal uw cardioloog de uitslag hiervan met u bespreken. U zal in de jaren na de onderzoeken vervolgd worden bij uw cardioloog, ongeacht het beloop van de kransslagader en of er een (chirurgische) behandeling heeft plaatsgevonden.
Om de diagnostiek en behandeling in de toekomst te blijven verbeteren vragen wij alle patiënten met een abnormaal beloop van een van de kransslagaders, die in aanmerking komen voor de landelijke MuSCAT studie: Multicenter Study on Coronary Anomalies in The Netherlands, of zij willen deelnemen aan het onderzoek. In het kader van de studie zullen er niet meer of minder onderzoeken plaatsvinden. Wel zal een onderzoeker uw gegevens gebruiken voor onderzoeksdoeleinden. De gegevens zullen ten alle tijden zorgvuldig worden gebruikt en uw privacy zal worden gewaarborgd.
Meer informatie over een normaal beloop van de kransslagaders vindt u op: https://www.hartwijzer.nl/kransslagaders
Meer informatie over kransslagaders met een abnormaal beloop vindt u op:
https://www.nvhvv.nl/wp-content/uploads/2017/08/Cordiaal_2017-1_Hartafwijkingen.pdf
Congenitaal gecorrigeerde transpositie van de grote vaten/ arteriën (ccTGA)
CAHAL is een expertise centrum op gebied van diagnostiek en behandeling van congenitaal gecorrigeerde transpositie van de grote vaten (ccTGA) patiënten.
Patiënten informatie; Double switch programma voor congenitaal gecorrigeerde transpositie (ccTGA)
Congenitaal gecorrigeerde transpositie is een hartafwijking waarbij de twee hartkamers op de verkeerde plaats staan terwijl de bloedstroom in grote lijnen wel normaal loopt. Dit zal op kortere of langere termijn tot falen van de rechter hartkamer leiden. Om dit te voorkomen bestaat de ‘double switch-operatie’ waarbij een ompoling op niveau van de boezems (Senning of Mustard-operatie) en op niveau van de grote arterien (arterial switch of Rastelli-operatie) moet gebeuren. Meestal gaat hier een zogenaamde banding van de longslagader of een Blalock-shunt aan vooraf. In sommige gevallen kan besloten worden om hier niet voor te kiezen en af te wachten.
Vanaf 1997 voert het CAHAL het ‘double switch’ programma uit, en is hiervoor een van de toonaangevende centra in Europa. Sindsdien is deze complexe double switch operatie 29 keer uitgevoerd en zijn er 28 bandings om de longslagader en 12 Blalock-shunts geplaatst.
Alle kinderen met ccTGA worden door 1 kindercardioloog gezien (dr. Irene Kuipers in het Amsterdam UMC) zodat de expertise zoveel mogelijk geconcentreerd wordt.
Volwassen patienten met ccTGA komen meestal niet meer in aanmerking voor een ‘double switch’ operatie. Als rechter kamerfalen en lekkage van de tricuspidalisklep optreedt is er een speciaal CAHAL zorgpad waarbij medicamenteuze behandeling, vervanging van de lekkende klep, speciale resynchronisatie pacemakers of eventueel een mechanisch assist device ter ondersteuning van de hartfunctie kunnen worden geimplanteerd.
Zowel voor kinderen als voor volwassenen met ccTGA doet het CAHAL wetenschappelijk onderzoek en is er in internationale medische tijdschriften hierover gepubliceerd.
Klinisch Zorgpad: Congenitaal gecorrigeerde transpositie van de grote vaten/ arteriën (ccTGA)
Congenitaal gecorrigeerde transpositie van de grote arteriën (ccTGA) is een zeldzame aangeboren hartafwijking (het komt voor bij 0.5-1% van alle pasgeborenen). Er is sprake van een verkeerde aansluiting van zowel de boezems met de hartkamers en de hartkamers met de grote arteriën (slagaders), dit noemen we ook wel atrioventriculaire (AV) en ventriculo-arteriële (VA) discordantie. Hoewel de bloedsomloop bij deze complexe hartafwijking normaal (fysiologisch) verloopt, ondersteunt de rechterhartkamer de lichaamsbloedsomloop en de linkerhartkamer de bloedsomloop door de longen. Ten gevolge van de chronische drukbelasting van de rechterhartkamer ontstaat op de langere termijn hartfalen en tricuspidalisklep lekkage. Bij een ccTGA komen vaak bijkomende hartafwijkingen voor, zoals: een ventrikel septum defect, uitstroom belemmering van de linkerhartkamer (pulmonaalklepstenose of pulmonaalklepatresie), atrium septum defect en een afwijking van de tricuspidalisklep (M. Ebstein/ Ebstein’s anomalie). Bij een ccTGA kan het hart ook anders in de borstkas (thorax) liggen (situs inversus, mesocardie). Bij 20% van de patiënten met een ccTGA ontstaat in de loop der tijd een onderbreking van de prikkelgeleiding tussen boezems en hartkamers (compleet AV-blok).
Het natuurlijk beloop van ccTGA hangt af van de aanwezigheid van bovengenoemde extra problemen in het hart, de functie van de tricuspidalisklep en de functie van de rechterhartkamer. Sommige patiënten zonder ventrikel septum defect, uitstroom belemmering van de linkerhartkamer, tricuspidalisklep lekkage of een verminderde functie van de rechterhartkamer kunnen een zeer goede levensverwachting hebben zonder operatie. Sommige patiënten met een groot ventrikel septum defect en een belangrijke pulmonalisklepstenose kunnen in evenwicht zijn, waarbij er ook geen operatie plaats hoeft te vinden. De meeste kinderen en volwassenen zullen, ondanks dat ze aanvankelijk geen klachten hebben, uiteindelijk tricuspidalisklep lekkage en rechterhartkamer falen ontwikkelen. Het is niet goed mogelijk om te voorspellen bij wie en op welk punt deze tricuspidaliskleplekkage en rechterhartkamer falen zal optreden.
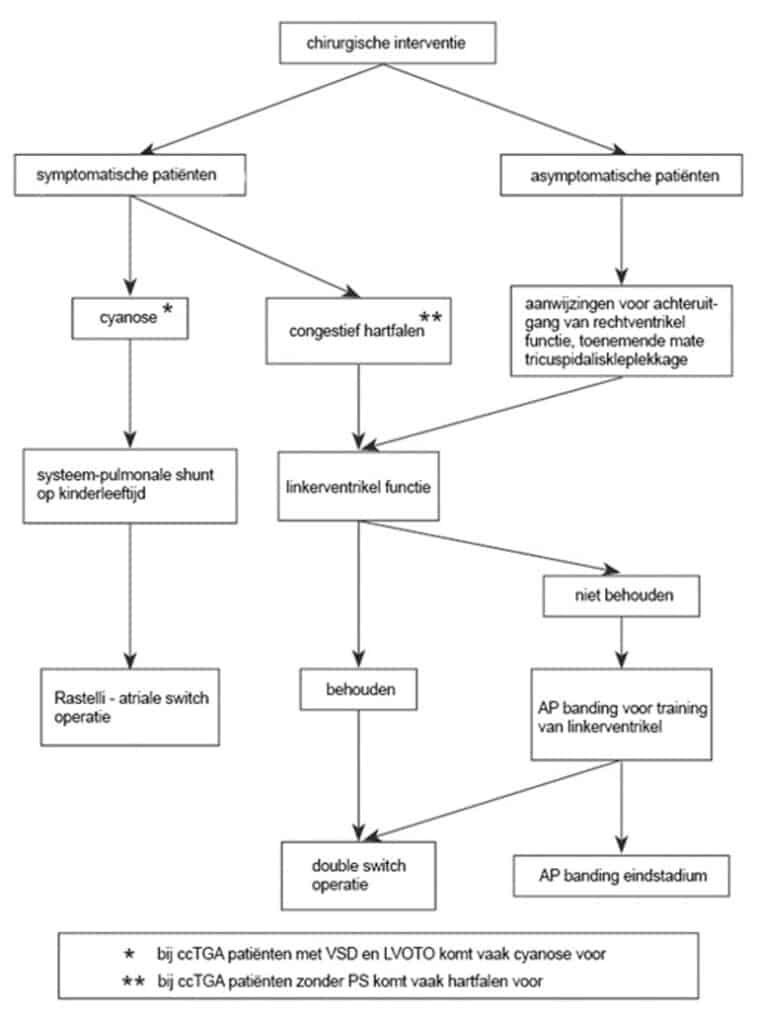
Behandeling van ccTGA patiënten
Kennis omtrent de behandeling van ccTGA patiënten is in de loop van de tijd gegroeid aan de hand van:
1. de klachten die patiënten ervaren tijdens het leven;
2. meer kennis van het hartkamer falen dat optreedt bij ccTGA patiënten;
3. meer kennis van de manier waarop ccTGA harten zijn aangelegd (embryologie & anatomie).
In het verleden werden ccTGA patiënten alleen geopereerd aan de bijkomende hartafwijkingen (zoals het sluiten van het ventrikel septum defect of opheffen van de uitstroom belemmering van de linkerhartkamer) indien patiënten hiervan klachten hadden, dit noemen we de klassieke chirurgie bij ccTGA. De rechterhartkamer blijft bij deze patienten de hartkamer die de lichaamsbloedsomloop voorziet. Het is gebleken dat deze manier van behandelen dikwijls een slechte invloed heeft op de functie van de tricuspidalisklep, met versneld optreden van ernstige kleplekkage en hartfalen van de rechterhartkamer.
Een aantal centra waaronder het CAHAL, verrichten een zogenaamde anatomische chirurgische correctie, waarbij de linkerhartkamer na de operatie de lichaamsbloedsomloop voorziet. Een belangrijke voorwaarde voor het slagen van een anatomische chirurgische correctie is dat de linkerhartkamer getraind moet zijn. In een extra operatie wordt een bandje rond de longslagader aangebracht. Het bandje rond de longslagader zorgt voor een kunstmatige uitstroom belemmering van de linkerhartkamer, hierdoor moet de linkerhartkamer harder samenknijpen om het bloed naar de longen te pompen. Het harder samenknijpen van de hartkamer zorgt voor de training van de linker hartkamerspier. Bij een aantal patiënten wordt het bandje niet meteen goed verdragen en moet het in verschillende operaties steeds iets strakker worden gemaakt. Een bandje rond de longslagader resulteert vaak ook in een verbetering van de rechterhartkamer functie. Door de hogere bloeddruk in de linkerhartkamer buigt het tussenschot tussen beide hartkamers (ventrikel septum), dit geeft verbetering van de rechterhartkamer functie, daarnaast neemt de tricuspidalisklep lekkage af. Andere operaties voorafgaand aan de anatomische chirurgische correctie, zijn operaties waarbij de longdoorbloeding verbeterd wordt (gemodificeerde Blalock-Taussig shunt) of een bandje rond de longslagader bij een ventrikel septum defect waarvan de patiënt klachten heeft.
Na training van de linker hartkamerspier vindt de anatomische chirurgische correctie plaats. Afhankelijk van de aanwezigheid van bijkomende hartafwijkingen worden verschillende chirurgische technieken gebruikt. De double switch operatie (atriale en arteriële switch; maw de grote holle- en longaders worden met de juiste hartkamers verbonden (Senning- of Mustard-procedure) en de hartkamers met de juiste slagaders) wordt verricht bij afwezigheid van uitstroom belemmering van de linkerhartkamer; de atriale switch plus Rastelli-operatie, wanneer een uitstroom belemmering van de linkerhartkamer en een ventrikel septum defect aanwezig zijn. Een anatomische chirurgische correctie op jonge leeftijd heeft een betere lange termijn resultaat in vergelijking met de klassieke chirurgie bij ccTGA.
Een hemi-Mustard operatie met het omleiden van de onderste holle ader naar de rechterhartkamer en een bi-directionele Glenn-shunt in combinatie met een arteriële switch of een Rastelli operatie, wordt verricht bij een onderontwikkelde rechterhartkamer of bij een afwijkende plek van het hart in de borstkas.
Soms zijn de bovengenoemde operaties niet mogelijk bij een ccTGA patiënt door de combinatie van bijkomende hartafwijkingen. Indien mogelijk zal dan in een aantal operaties worden toegewerkt naar een éen hartkamer bloedsomloop (Fontan circulatie) veelal met een goed resultaat.
Patiënten met een ventrikel septum defect, of een linkerventrikel uitstroom obstructie hebben veelal in het verleden klassieke chirurgie bij ccTGA gehad, waarbij de ventrikel septum defecten zijn gesloten en de uitstroom belemmering van de linkerventrikel is opgeheven. Verder zijn operaties verricht waarbij de tricuspidaliskleplekkage is opgeheven of verminderd (plastiek van de tricuspidalisklep). Een banding van de longslagader kan dan een verbetering van de rechterhartkamer functie geven. Ten slotte is voor patiënten met een eindstadium hartfalen een harttransplantatie of mechanische circulatieondersteuning (VAD) of de laatste optie.
Gezien de zeldzaamheid en de complexiteit van deze ccTGA patiëntengroep is in 2007 binnen het CAHAL besloten een dedicated team op te richten om een uniform diagnose- en behandelplan te bieden voor alle patiënten gedurende hun hele leven, d.w.z. vanaf de foetale periode tot en met volwassenheid.
Wanneer de diagnose voor de geboorte is gesteld, vindt de bevalling en verdere begeleiding plaats in een academisch ziekenhuis binnen het CAHAL (Amsterdam UMC, LUMC).
Medisch management plan: Preoperatieve evaluatie kinderen met ccTGA
Univentriculaire palliatie
Indien geen biventriculaire correctie mogelijk is (bijvoorbeeld bij straddling van de AV-kleppen) worden de volgende stappen gezet: 1). Shunt (PA) of banding arteria pulmonalis, 2). Bi-directionele Glenn en tot slot 3). Completering van Fontan circulatie.
Biventriculaire correctie
Intact ventrikelseptum
Weinig tot lichte tricuspidalisklepinsufficiëntie; patiënten met een zeer milde M. Ebstein met geen tot triviale tricuspidalisklep insufficiëntie krijgen geen banding van de arteria pulmonalis om de linkerventrikel te trainen. Er wordt gekozen voor een expectatief beleid.
Matig-ernstige tricuspidalisklepinsufficiëntie; patiënten met een intact ventrikelseptum krijgen een banding van de arteria pulmonalis voor re-training van het linkerventrikel dan wel palliatief ter verbetering van de rechter ventrikelfunctie. Door de hoge druk in het linkerventrikel verplaatst het septum meer naar rechts hetgeen een verbetering van de rechterventrikel (systeemkamer) en vermindering van de tricuspidalisklep insufficiëntie geeft.
VSD
De groep patiënten met een VSD en geen PS of PA (LVOTO) krijgen een banding van de arteria pulmonalis om pulmonale overflow te voorkomen.
LVOTO
Patiënten met een ernstige PS of PA hebben soms een shunt nodig.
Preoperatieve screening anatomische correctie
Voor de atriale ompooling/arteriële switch, atriale ompooling/Rastelli dan wel een hemi-Mustard/Rastelli/Glenn, hemi-Mustard/arteriële switch/Glenn wordt een hartkatheterisatie verricht om de drukken in de linkerventrikel en het pulmonaal systeem te bepalen. De druk in het linkerventrikel moet 80% van de systeemdruk zijn. Er wordt tijdens deze sessie ook een TEE verricht. Verder wordt preoperatief een CT-scan verricht.
Anatomische chirurgische correctie
Wanneer uiteindelijk de anatomische chirurgische correctie wordt uitgevoerd wordt de linkerventrikel de systeemventrikel. Afhankelijk van de geassocieerde laesies en liggingsafwijkingen wordt één van de volgende operaties verricht; atriale ompoling/arteriële switch, atriale ompoling/Rastelli, hemi-Mustard/Rastelli/Glenn, hemi-Mustard/arteriële switch/Glenn. De hemi-Mustard/Rastelli/Glenn dan wel een hemi-Mustard/arteriële switch/Glenn is een goed uitvoerbare operatie bij patiënten met een VSD en een pulmonaalklepstenose of een banding van de arteria pulmonalis. De linkerventrikel is voorbereid op de systeemdruk na de operatieve correctie, er is behoud van de ventrikelfunctie en klinische conditie.
Volwassen patiënten zonder anatomische correctie
De prognose van congenitaal gecorrigeerde transpositie van de grote vaten (ccTGA) is sterk verschillend en afhankelijk van zowel hartfunctie, geassocieerde afwijkingen, symptomen en de aard van de eerder ondernomen behandeling. Ongeveer 80-85% van ccTGA patiënten bereikt de leeftijd van 40 jaar en 50% is nog in leven 60 jaar na de geboorte. De diagnose wordt soms ook pas op volwassen leeftijd gesteld door bijvoorbeeld nieuwe klachten, een afwijkend hartfimpje of bij toeval (als er een foto of een scan wordt gemaakt voor een andere vraagstelling). Omdat bij deze anatomie, de rechterkamer de hogedrukkamer (systeemkamer) is, worden ccTGA patiënten vaak wel geconfronteerd met complicaties op volwassen leeftijd. De meest voorkomende problemen zijn afname van de pompfunctie van de rechter kamer met hartfalen tot gevolg, lekkage van de tricuspidalisklep, verhoogde longvaatdrukken, geleidingsproblemen (volledig hartblok), kamer- en boezemritmestoornissen en soms plotse hartdood. Op gebied van diagnostiek en behandeling van ccTGA-patiënten wordt gekeken naar mogelijkheden van tricuspidalisklepplastiek of -vervanging. Bij hartritmeproblematiek wordt elektrofysiologisch onderzoek en ablatie verricht van zowel boezem- als kamerritmestoornissen. Indien noodzakelijk wordt een implantatie van een pacemaker of inwendige cardioverter defibrillator verricht (ICD, inclusief de verschillende modaliteiten van cardiale resynchronisatie therapie, geleidingssysteem- leadless- en hybride pacing en de subcutane-ICD). Natuurlijk is de optimalisatie van medicamenteuze therapie belangrijk bij rechterventrikel hartfalen. Wanneer sprake is van verhoogde longdrukken zal een analyse plaatsvinden middels hartkatheterisatie en zo nodig medicamenteuze behandeling gestart worden. Afhankelijk van de klachten, de pompfunctie van het hart en eventuele bijkomende problemen wordt de frequentie van controles en andere aanvullende onderzoeken bepaald. Soms wordt dit gecombineerd met een afspraak bij de verpleegkundig consulent, device technicus of een hartfalen verpleegkundige. Daarnaast wordt een deel van de zorg ondersteund door middel van eHealth waarbij patiënten zelf thuis hun o.a. bloeddruk, gewicht, en hartritme kunnen meten om op deze wijze zorg op maat in de thuissituatie te kunnen verkrijgen. Uiteindelijk is er ook aandacht voor implantatie van het steunhart (VAD: Ventricular Assist Device) en de chronische zorg voor patiënten met gevorderd hartfalen die niet in aanmerking komen voor een harttransplantatie (CAHAL is hierin uniek in Nederland).
Voor meer informatie over het steunhart/ VAD verwijzen we u graag naar de website van het Hart Long Centrum.
Om de diagnostiek en behandeling in de toekomst te blijven verbeteren vragen wij aan patiënten toestemming voor het anoniem gebruik van hun gegevens ten behoeve van onderzoek en evaluatie van het zorg. In het kader van onderzoek zullen er niet meer of minder onderzoeken plaatsvinden. Wel zal een onderzoeker uw gegevens gebruiken voor onderzoeksdoeleinden. De gegevens zullen te allen tijde zorgvuldig worden gebruikt en uw privacy zal worden gewaarborgd.
E-health
Het LUMC en Amsterdam UMC staan erom bekend voorop te lopen op het gebied van thuismonitoring met eHealth voor o.a. volwassenen met een aangeboren hartaandoening. Hierdoor stopt het de zorg niet zodra de patiënt het ziekenhuis verlaat. Patiënten krijgen een box mee met apparatuur om thuis metingen te kunnen doen.
Bent u patiënt in het LUMC
De box, ontwikkeld door het Hart Long Centrum in het LUMC, kan bestaan uit een bloeddrukmeter, stappenteller, weegschaal, saturatiemeter en/of een horloge waar een hartfilmpje mee kan worden gemaakt. De box wordt per patiënt/patiëntengroep gepersonaliseerd waardoor er nog beter patiënt specifieke zorg wordt geleverd en de behandeling optimaler wordt.
Sinds enige tijd wordt er bij patiënten met een aangeboren hartaandoening ook gebruikt gemaakt van thuismetingen middels de Box (eHealth). Nu doen wij dat voor patiënten met een Fontan-circulatie en voor patiënten met een verhoogde bloeddruk in de longen (pulmonale hypertensie) en voor patiënten met hartfalen. Op deze manier zijn er meer metingen voor arts en patiënt beschikbaar zijn en ook meer mogelijkheden voor patiënten om contact op te nemen met het ziekenhuis. Zo kan sneller tot de juiste behandeling worden gekozen en/of kan medicatie beter worden gedoseerd of opgehoogd. Zeker binnen de complexe groep patiënten met een aangeboren hartaandoening is dit belangrijk.
Wat heb ik nodig om te kunnen deelnemen?
De apparaten die u nodig heeft ontvangt u van het Hart Long Centrum Leiden. Er zijn geen kosten aan verbonden. Een deel van de apparatuur krijgt u in bruikleen van het Hart Long Centrum Leiden. De overige apparaten worden na het traject een gift.
Verder heeft u draadloos internet nodig voor het thuis gebruik van de apparaten en voor het contact via het digitaal spreekuur. De apparaten worden gekoppeld aan een smartphone of tablet, deze koppelingen gaan via bluetooth en wifi. Mocht u niet in het bezit zijn van een smartphone kunt u een smartphone in bruikleen krijgen van het LUMC. Om deze koppelingen te maken zijn applicaties uit de App Store (iOS) of uit de Play Store (Android) nodig. Voor het digitale spreekuur heeft u een computer, smartphone of tablet nodig met een webcam en een microfoon.
Wie kan mijn gegevens inzien?
De behandelaar heeft uw toestemming nodig om uw gegevens in te zien. Deze toestemming kunt u geven zodra uw account is aangemaakt voor The Box. De gegevens worden dan automatisch doorgestuurd naar uw behandelaar. De gegevens worden beschermd volgens de huidige AVG-richtlijnen (Algemene Verordening Gegevensbescherming).
Wat doet het ziekenhuis met mijn metingen?
Uw metingen worden gecontroleerd op de polikliniek of vaker zoals afgesproken met uw behandelaar. Bij de uitreiking van The Box hoort u hoe vaak wij uw metingen controleren. Bij afwijkingen in uw metingen wordt er contact met u opgenomen om dit met u te bespreken.
Uw gegevens veilig naar het ziekenhuis
Waar voorheen de bloeddruk beïnvloed kon worden door de spanning van het bezoek aan het ziekenhuis of de huisarts, krijgt de behandelaar nu inzicht in de bloeddruk van de patiënt thuis. Het is daardoor mogelijk om veel eerder in te grijpen als er afwijkingen te zien zijn. Met een ECG-apparaatje kan op ieder gewenst moment een hartfilmpje worden gemaakt. De verzamelde gegevens worden via de smartphone op een veilige manier naar onze database verstuurd. Daarnaast maakt het pakket een digitaal spreekuur mogelijk, waardoor mensen versneld en op een veilige manier een consult met hun behandelaar af kunnen leggen.

Follow Me
In het Emma Kinderziekenhuis heeft de afdeling kindercardiologie de Follow Me polikliniek ontwikkeld, deze is recent van start gegaan.
Wat is Follow Me?
De Follow Me Polikliniek Kindercardiologie is ontwikkeld voor kinderen die op jonge leeftijd een openhartoperatie hebben moeten ondergaan. Met het Follow Me spreekuur houden we, naast het hart, ook de lichamelijke conditie, de ontwikkeling en het welzijn van de kinderen en het gezin goed in de gaten omdat we weten dat bij een belangrijk deel van de kinderen problemen op meerdere vlakken spelen. Dit doen we met het team van zorgverleners van de kindercardiologie, kinderfysiotherapie, psychologie, radiologie en klinische genetica.
Hoe doen we dat?
Naast de reguliere controles komen de kinderen op de leeftijden van 6, 10 en 14 jaar één of twee dagen naar het Follow Me spreekuur. Dit spreekuur bestaat uit een aantal belangrijke onderdelen:
Vragenlijsten
Om een goede inschatting te kunnen maken van hoe het met de kinderen en gezinnen gaat, versturen wij meerdere vragenlijsten. Deze vragenlijsten besteden aandacht aan lichamelijke problemen, maar ook aan emoties en welzijn.
Kindercardiologie
Alle kinderen worden gezien door een kindercardioloog en krijgen een echo van het hart, een ECG en een holter. Bij de leeftijd van 10 en 14 jaar krijgen kinderen tevens een MRI van het hart.
Ontwikkeling en welzijn
Alle kinderen worden gezien door een neuropsycholoog, die onderzoek verricht naar de ontwikkeling van het kind en naar het welzijn van het kind en het gezin.
Lichamelijke conditie
Alle kinderen ondergaan een inspanningstest om hun conditie en fysieke capaciteit te beoordelen. In samenwerking met de kinderfysiotherapeuten wordt vervolgens besloten of deze kinderen ook verwezen moeten worden naar de kinderfysiotherapeut voor een uitgebreide evaluatie van motoriek, kracht en activiteit.
Samenwerking
Samenwerking is een belangrijk onderdeel van de polikliniek. Meerdere disciplines waaronder de kindercardiologie, kinderfysiotherapie, psychologie, radiologie en klinische genetica werken samen. Elke vier weken komen de specialisten bij elkaar om alle kinderen te bespreken om zo de best mogelijke nazorg te leveren.
Wetenschappelijk onderzoek
Om de polikliniek te blijven verbeteren en de zorg voor kinderen met een hartafwijking te optimaliseren worden de medische gegevens, mits toestemming is verkregen, gebruikt voor zorgevaluatie en wetenschappelijk onderzoek.
Home monitoring programma
Binnen het CAHAL hebben we een programma waarbij we bij geselecteerde patiënten in de thuissituatie belangrijke veranderingen in de bloedsomloop vroegtijdig willen opsporen om te voorkomen dat ze in een spoedsituatie terecht komen.
Om welke patiënten gaat het?
Deze geselecteerde groep patiënten bestaat meestal uit zuigelingen met complexe hartaandoeningen die nog niet geopereerd zijn óf al een tussen-ingreep hebben gehad en wachten op een volgende operatie. De kindercardioloog bepaalt welke patiënten dit zijn.
De Easy Heart Monitor app
In opdracht van Stichting Hartekind en in samenwerking met bedrijf EverywhereIM is de applicatie Easy Heart Monitor ontwikkeld. Easy Heart Monitor zorgt ervoor dat ouders van pasgeborenen met een aangeboren hartafwijking essentiële informatie kunnen bijhouden in een elektronisch dagboek (App), (Figuur 1 en 2). Dit dagboek wordt ingezien door de behandelend kindercardioloog middels een dashboard. Het verloop van de metingen in de tijd kunnen worden getoond in een grafiek (Figuur 3).

Figuur 1 Heart Monitor App
Hoe werkt het?
Van deze groep patiënten willen we dagelijks metingen zoals het zuurstofgehalte (saturatie), gewicht, hartslag beoordelen en weten of de voeding goed wordt ingenomen. Deze metingen en gegevens over voeding kunnen ouders via de Easy Heart Monitor app doorgeven. De behandelend kindercardioloog (of in weekenden/feestdagen de dienstdoende kindercardioloog) bekijkt elke dag de metingen via een website. Bij afwijkingen in deze waarden neemt de arts contact op met de ouders/verzorgers. Bij twijfel over de situatie van hun kind moet de ouder/verzorger altijd zelf bellen.
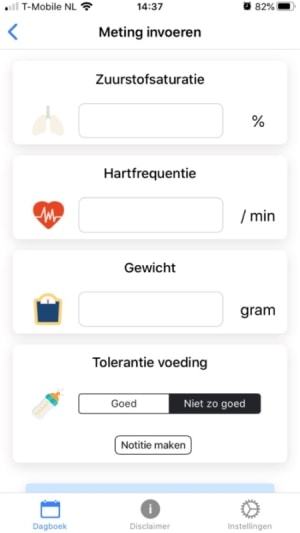
Figuur 2 Metingen invoeren in de app
Vóór ontslag wordt door de afdelingsverpleegkundige aan ouders geleerd hoe ze de saturatie metingen moeten doen, hoe ze eventueel de vochtinname noteren en hoe ze het kind moeten wegen op een gestandaardiseerde manier (vóór de voeding, zonder luier, eventuele sonde opgetild).
De saturatiemeter met meetbandjes wordt via het ziekenhuis geregeld. De saturatiemeter meet de saturatie en de hartslag. De weegschaal kan door ouders worden gehuurd bij de thuiszorgwinkel.
Ouders krijgen een formulier met adviezen en afspraken wat te meten en wanneer te bellen met de behandelend (dienstdoend) kindercardioloog. Ze worden aangemeld voor de Easy Heart Monitor app en krijgen een code zodat de app kan worden geactiveerd. De frequentie van de poliklinische controles zal bepaald worden door de behandelend Kindercardioloog, meestal 1 x per week.
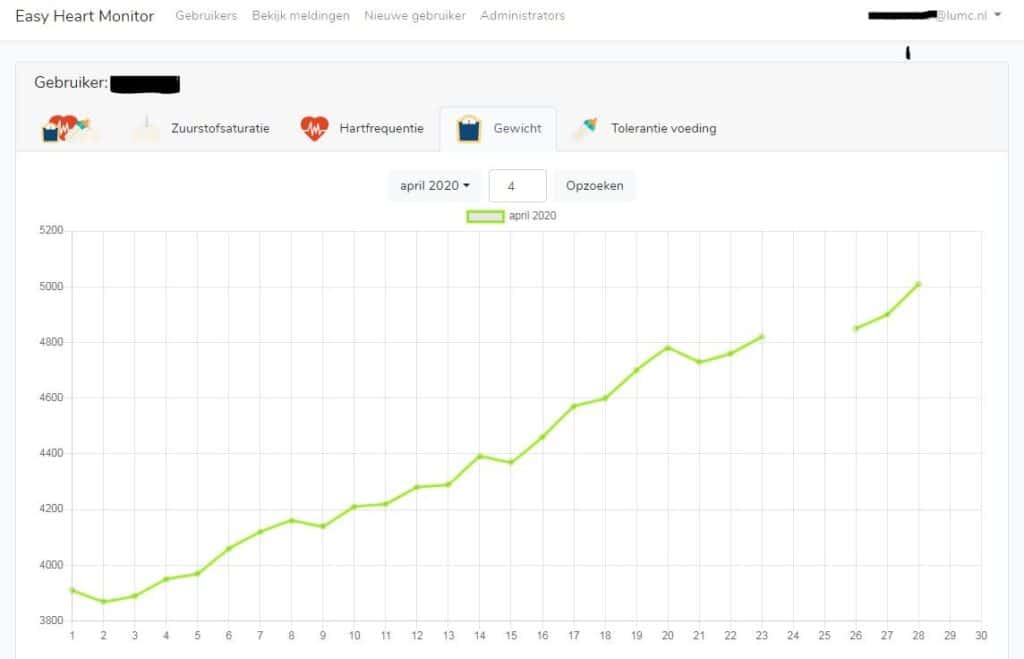
Figuur 3 Grafiek over gewicht die de kindercardioloog kan bekijken
Landelijk verwijscentrum voor sportcardiologie
Het Amsterdam UMC is een landelijk verwijscentrum voor sportcardiologie, in samenwerking met Sport Medisch Centrum Papendal: zowel voor topsporters als voor amateursporters met een afwijkende sportscreening op cardiaal gebied of een bekende hartaandoening. De expertise van onze collega’s op het gebied van sportcardiologie heeft een belangrijke toegevoegde waarde voor patiënten met een (aangeboren) hartaandoening: zowel bij kinderen als volwassenen kan een sportmedisch consult plaatsvinden. Bij een sportmedisch consult vindt onder andere een uitgebreide inspanningstest op een hometrainer plaats, waarbij we zowel waarden van het hart, longen als spieren meten. Zo’n uitgebreide meting kan bij kinderen vanaf ongeveer 10 jaar worden uitgevoerd. Bij jongere kinderen doen we vaak een inspanningstest op een loopband met registratie van ECG, bloeddruk en zo nodig zuurstofgehalte.
Volwassen patiënten worden voor consult, middels een verwijzing via de behandelend cardioloog, doorverwezen naar cardioloog Dr. H.T. Jorstad. Kinderen worden voor consult, middels een verwijzing via de behandelend kindercardioloog doorverwezen naar de sportpoli van kindercardioloog Dr. I. Knobbe. Zowel de kinderen als volwassenen die gezien worden, zijn onder te verdelen in meerdere groepen.
Binnen de topsport worden vaak routinematig screenings uitgevoerd. Als hier afwijkende bevindingen zijn, vindt een verwijzing plaats.
Verder worden kinderen en volwassenen met klachten gezien; dit kan zijn in de populatie van:
- topsporters,
- de intensieve recreatieve sporter. In de laatste groep zitten kinderen en volwassenen die een onderliggende aandoening hebben. Zoals (aanleg voor) hypertrofe cardiomyopathie, erfelijke ritmestoornissen en aangeboren hartaandoeningen. Aan de hand van bestaande richtlijnen en interpretaties van specialisten op verschillende gebieden wordt een individueel sportadvies gegeven.
Iedereen krijgt een individueel sportadvies, want zelfs met een complexe (aangeboren) hartaandoening is veilig sporten mogelijk. Het kan voor een patiënt lastig zijn om daarin een weg te vinden. Samen kijken we wat er wèl kan!
Bezoek ook eens de website van de sportcardiologie van het Amsterdam UMC.


Leiden Convention
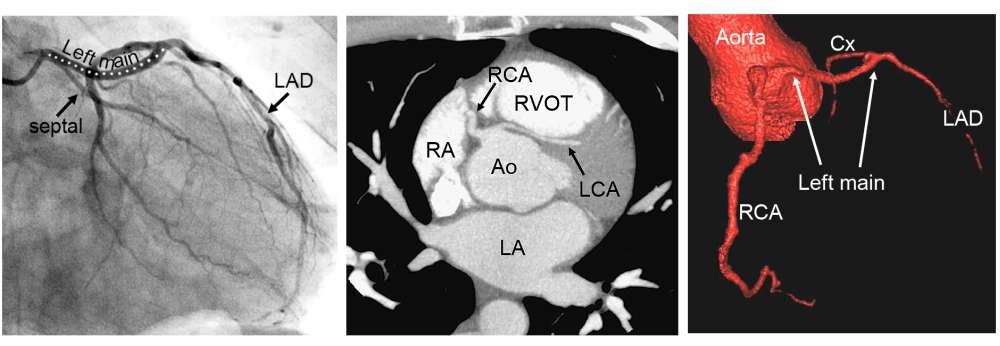
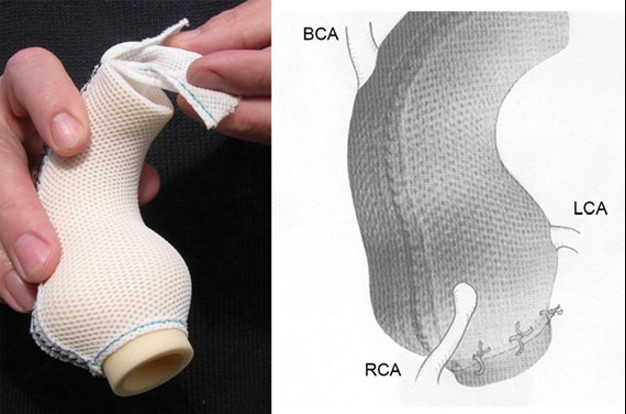
Het “Leiden Convention” coderingssysteem voor kransslagaders
Er is veel variatie in de anatomie en in het beloop van de kransslagaders, die het hart van bloed voorzien. In veruit de meeste gevallen komen uit de grote lichaamsslagader (aorta) twee kransslagers (coronair-arteriën): de rechter coronairarterie (RCA) en de linker coronairarterie (LCA). Beide ontspringen aan hun eigen kant van de aorta (Afbeelding 1). Bij ongeveer 1% van de mensen is er variatie van de manier waarop de kransslagaders uit de aorta ontspringen. Zo kan de LCA bijvoorbeeld uit de RCA komen. Bij patiënten met een aangeboren hartafwijking wordt vaker variatie in het kransslagaderpatroon gezien dan bij mensen met een structureel normaal hart.
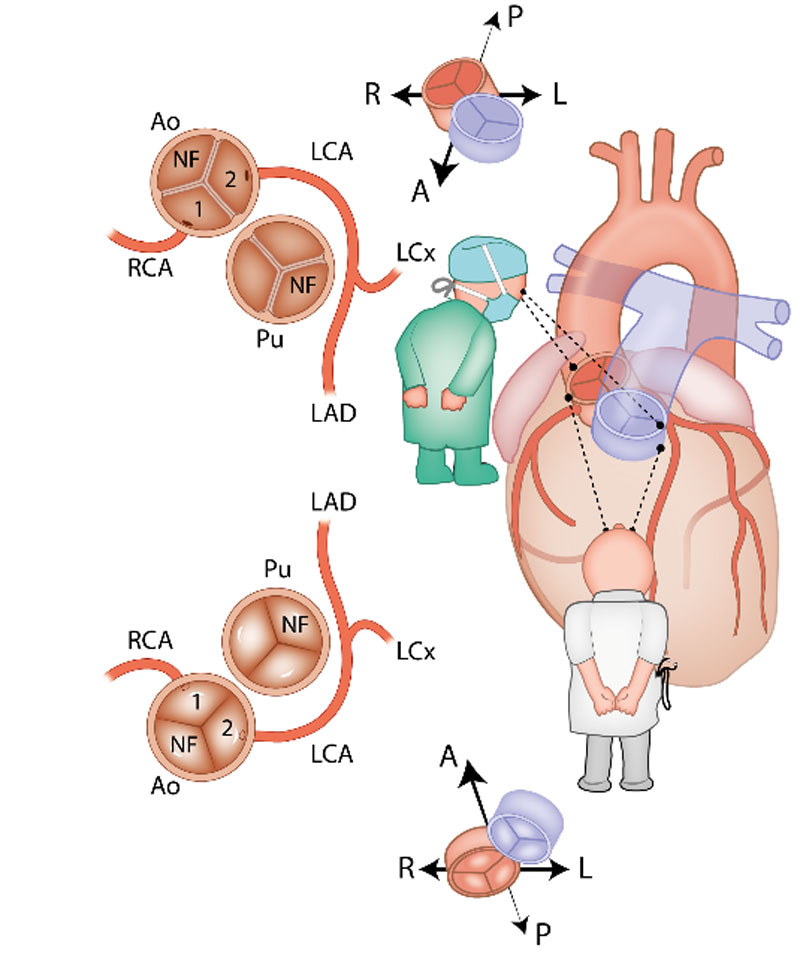
Complexe kransslagaderpatronen, zeker in combinatie met een aangeboren hartafwijking, kunnen het lastig maken om de kransslagaderanatomie duidelijk te beschrijven. Dit komt doordat de ligging van de kransslagaders in de borstkas soms niet meer ‘echt’ links- of rechtszijdig is, bijvoorbeeld doordat het hart gedraaid in de borstkas ligt of omdat de stand van de grote vaten (de aorta en de stam van de longslagader) afwijkend is. Om ook in deze gevallen de kransslagaderanatomie eenduidig te kunnen beschrijven is in de jaren ’80 van de vorige eeuw het zogenaamde ‘Leiden Convention’ coderingssysteem ontwikkeld door prof. dr. Adriana Gittenberger-de Groot. Initieel werd dit systeem gemaakt voor patiënten met een ‘transpositie van de grote vaten’ (de longslagader en de grote lichaamsslagader ontspringen vanuit de verkeerde kamer uit het hart). Het systeem is nadien nog enkele malen aangepast en is in alle harten (dus zowel structureel normaal als afwijkend) bruikbaar. Van het systeem bestaat een aparte variant voor chirurgen en interventiecardiologen en een variant die kan worden toegepast door cardiologen die beeldvorming van het hart gebruiken, zoals een CT-scan en een echocardiogram. De reden dat er twee varianten zijn, is omdat de methode voor de chirurg gebaseerd is op het bekijken van het hart vanaf bovenaf (zoals een chirurg tijdens een operatie). De methode voor een echo of CT-scan is gebaseerd op het hart bekijken vanaf onder (Afbeelding 1). De uiteindelijke manier van opschrijven (de “codering”) is voor beide varianten hetzelfde. Hieronder volgt een uitleg van het Leiden Convention Coronair Coderingssysteem, volgens beide varianten (dus voor chirurg/interventiecardioloog en voor toepassing bij beeldvorming zoals CT-scan en echocardiogram).
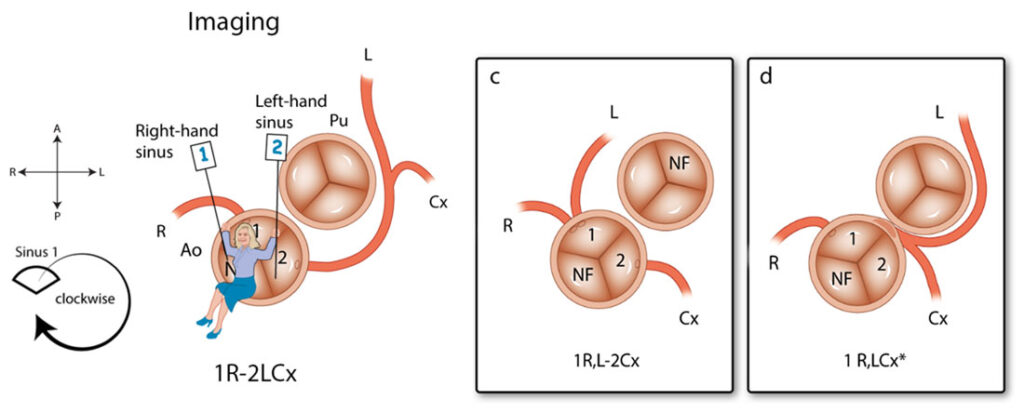
Methode van het “Leiden Convention” Coronair coderingssysteem.
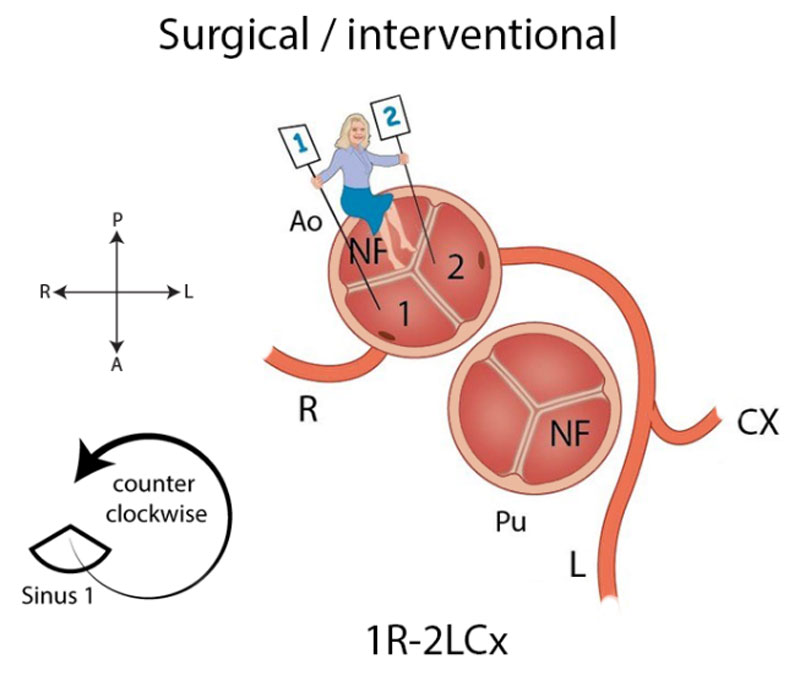
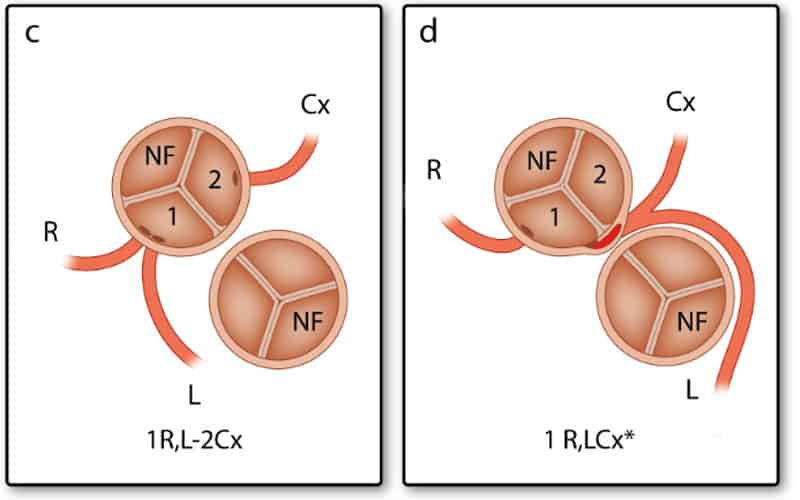
In het chirurgische systeem gaat de arts in de aortaklep zitten en neemt plaats in de ‘sinus’ die niet aan de pulmonalisklep grenst met de benen naar binnen toe (zie Afbeelding 2). Deze sinus heet de ‘non-facing sinus’. Aan de rechterhand bevindt zich sinus 1 en aan de linkerhand sinus 2. Vanaf de positie in de non-facing sinus kijkt de arts in de richting van de pulmonalisklep. Vanaf daar wordt tegen de klok in opgeschreven welke kransslagaders men tegenkomt. R is de RCA, L is de ‘ramus anterior descendens’ of LAD en Cx is de ‘ramus circumflex’. Deze laatste twee kransslagader vormen samen de LCA. Als de kransslagaders uit de verschillende sinussen komen, wordt een streepje gezet tussen beide kransslagaders met ervoor het nummer van de sinus waaruit ze afgaan, zoals in Afbeelding 2: 1R-2LCx betekent: de RCA komt uit sinus 1, en de LCA uit sinus 2. Als de kransslagaders gescheiden uit dezelfde sinus komen, wordt er een komma tussen gezet. Als ze als 1 vat uit dezelfde sinus komen, wordt er niets tussen gezet (zoals bij de Cx die uit de L komt, zie Afbeelding 2). In het geval van een kransslagader die tussen de aorta en pulmonalisarterie doorloopt, wordt er bij dat vat een sterretje gezet. Hieronder staan 2 voorbeelden (Afbeelding 3):
Andere bijzonderheden die niet verwerkt kunnen worden in deze annotatie, worden vervolgens apart vermeld.
Voor het systeem voor beeldvorming (=imaging), zoals CT-scan en echocardiografie, is de methode gespiegeld. De arts gaat ook nu weer in de non-facing sinus zitten, maar nu met de benen naar buiten. Op deze manier is de sinus aan de rechterhand weer sinus 1 en aan de linkerhand sinus 2 (Afbeelding 4). In plaats van tegen de klok in wordt nu met de klok mee gedraaid. Opnieuw worden de kransslagaders benoemd in de volgorde waarin ze worden tegengekomen. Wat betreft het plaatsen van streepjes en komma’s in de annotatie geldt hetzelfde als voor de chirurgische methode.
Met dit Leiden Convention coronair coderingssysteem kan dus bij bijna iedereen de kransslagaderanatomie op dezelfde duidelijke manier worden opgeschreven. Zo kunnen chirurgen en (kinder)cardiologen gemakkelijker in één oogopslag de kransslagaderanatomie beoordelen.
Voor meer informatie zijn is de onderstaande publicatie van het Leiden Convention coronair coderingssysteem beschikbaar: https://academic.oup.com/ehjcimaging/advance-article/doi/10.1093/ehjci/jeab012/6135324. Dit artikel is ook de bron van de bovenstaande afbeeldingen.
Levensloop zorg
Bij zorg voor aangeboren hartafwijkingen worden de kinderen en hun ouders vanaf het moment van diagnose niet alleen door de kindercardioloog begeleid maar ook door medisch maatschappelijk werk, medische psychologie en educatieve voorziening ter ondersteuning van de psychosociale en neurocognitieve impact van de hartafwijking en de behandeling. Tijdens de tienerjaren wordt de transitie naar de volwassenen polikliniek voorbereid door middel van transitiegesprekken, worden behoeften voor onderwijs- en arbeidsmogelijkheden door een arbeidsconsulent geïnventariseerd en worden adviezen gegeven over inspanning en sport. Ook denken we mee over zaken als anticonceptie en gezinsplanning. Dit alles, ter optimale ondersteuning van de kinderen tot in volwassenheid op weg naar hun plek in de maatschappij.
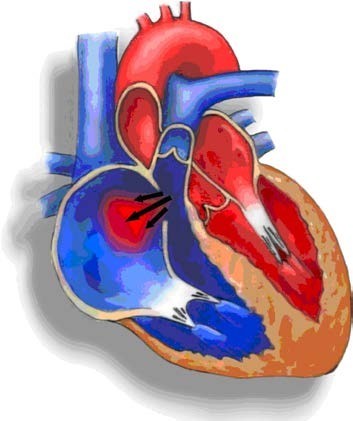
Patent foramen ovale (PFO) sluiting
Wat is een ASD of PFO?
Het ASD of PFO is een aangeboren opening in het tussenschot van de boezems in het hart. Er vermengt zich zuurstofrijk bloed uit de linkerboezem met zuurstofarm bloed uit de rechterboezem. Daarbij stroomt het bloed van de linker- naar de rechterboezem of van de rechter- naar de linkerboezem.
Klachten kunnen zijn:
- Kortademigheid en vermoeidheid
- Verminderd inspanningsvermogen
- Hartritmestoornissen
- Hartkloppingen
- Chronische luchtweginfecties
- Heel soms kan er een bloedvat verstopt raken door dat een klein stolsel ontstaat elders in het lichaam dat door ASD of PFO kan gaan. Dat heet een embolie. Indien deze embolie via de bloedbaan richting het hoofd gaat, kan er een herseninfarct optreden.
Behandeling
Een ASD of PFO kan door middel van een katheterisatie gesloten worden met een zogenoemd parapluutje. Er zijn verschillende soorten parapluutjes. Welk type bij u wordt gebruikt, is afhankelijk van de grootte en de soort aangeboren opening.
Bij de katheterisatie schuift de arts een dun slangetje (de katheter) met daarin het parapluutje vanuit een ader in uw lies naar uw hart. Het parapluutje bestaat uit twee delen. De arts opent het eerste deel in de linkerboezem, en plaatst het parapluutje over het gaatje. Daarna opent hij het tweede deel van het parapluutje in de rechterboezem. De opening is dan afgesloten. Het parapluutje blijft uw hele leven zitten. Er groeit vanzelf weer lichaamsweefsel overheen.
Vooraf aan de opname
De ingreep vindt plaats onder algehele narcose, dit betekent dat de ingreep wordt uitgevoerd terwijl u slaapt. Vooraf aan de opname zal u op de polikliniek worden gezien door de anesthesist. Deze zal verschillende vragen stellen naar aanleiding van een door u vooraf ingevulde vragenlijst. Zodoende kan de anesthesist eventuele risico’s met betrekking tot de narcose beter inschatten.
Opname
U wordt opgenomen op de afdeling Hartziekten. De procedure vindt of op dezelfde dag plaats of een dag later. De verpleegkundige voert met u een opnamegesprek waarin met u wordt besproken wat u kunt verwachten. Er worden controles uitgevoerd, er wordt een infuusnaald ingebracht en bloed afgenomen. De liezen worden geschoren. De zaalarts komt bij u langs om uit te leggen hoe de ingreep plaatsvindt en bespreekt met u nogmaals de eventuele risico’s en complicaties. Natuurlijk kunt u ook al uw vragen stellen over de ingreep.
U krijgt (nieuwe) medicijnen tegen bloedstolsels: Ascal® 300 mg. Die neemt u in met wat water en moet u tot 6 maanden na de ingreep gebruiken. Indien u al Sintrom® of Marcoumar® gebruikt, zal de cardioloog het gebruik hiervan met u bespreken.
Vlak voor de ingreep vraagt de verpleegkundige u een operatiepak aan te trekken. U doet uw sieraden af en neemt uw eventuele kunstgebit uit. Ook raden wij u aan om nog even naar het toilet te gaan.
Behandeling
De behandeling vindt plaats op de afdeling Hartkatheterisatie en duurt ongeveer 1 uur. U wordt hier in uw bed naartoe gebracht. Daar stapt u over op de behandeltafel. De behandeling wordt uitgevoerd door de cardioloog samen met een echo-cardioloog. De behandeling vindt plaats onder algehele narcose.
Weer terug op de afdeling
Terug op de afdeling maakt de verpleegkundige nog een hartfilm bij u. Ook houdt zij uw bloeddruk, pols, temperatuur en het wondje in uw lies goed in de gaten. U moet na de ingreep 4 uur in bed blijven. Als u niet misselijk bent en het drinken goed gaat, mag u ook weer eten.
Complicaties
Aan de meeste medische ingrepen zijn risico’s verbonden. De risico’s zijn per patient en per ingreep verschillend. De risico’s voor u worden op de polikliniek en door de afdelingsarts met u besproken.
De dag na de ingreep
De dag na de ingreep wordt er een echo gemaakt van uw hart en uw infuusnaald verwijderd. Ook worden er nog een hartfilm en foto van uw borstkas gemaakt. De cardioloog beoordeelt de uitslagen en beslist of u naar huis mag.
U krijgt van ons een aantal zaken mee naar huis:
- Afspraken
- Recept voor Ascal® of Sintrom/Marcoumar®
Weer thuis
Wij adviseren u de eerste dag na uw thuiskomst niet te veel te lopen. Kleine stukjes in en om het huis zijn geen probleem, maar vermijd langere afstanden. Probeert u het traplopen zoveel mogelijk te beperken. Als u de trap oploopt, zet dan eerst het ‘goede’ been neer en trek vervolgens het ‘aangeprikte’ been bij. Vanaf de tweede dag kunt u weer douchen en een bad nemen. Door de ingreep kunt u zich de eerste week thuis wat moe voelen. De dagelijkse activiteiten die u uitvoerde vóór de behandeling, kunt u meestal de derde dag na de ingreep weer oppakken. De eerste drie dagen kunt u echter beter zelf niet autorijden, fietsen en werken. Wij adviseren u pas een week na ontslag weer met sporten en/of zware lichamelijke arbeid te beginnen. U kunt vanaf de derde dag na de ingreep gewoon weer seksueel contact hebben. Dit is absoluut ongevaarlijk.
Wanneer een arts waarschuwen
Uw lies kan wat dik en blauw zijn. Hierover hoeft u zich niet ongerust te maken. Het is ook mogelijk dat er een paar druppels bloed lekken uit de plek in uw lies waar u bent geprikt. Dit is een onschuldig verschijnsel. Neem wel direct contact op met uw huisarts, de dienstdoende cardioloog of ziekenhuis, of bel 112 wanneer:
- er bloed uit uw lies pompt of golft. Dit kan namelijk wijzen op een slagaderlijke bloeding. Raak niet in paniek, maar druk met uw vingers de slagader in uw lies dicht of laat dit doen door een huisgenoot;
- uw lies opzwelt. De lies is dan pijnlijk en dik (u moet daarbij denken aan het formaat van een sinaasappel)
Controle
Drie maanden na de ingreep krijgt u een afspraak voor controle bij één van de cardiologen in het AMC of CCNAMC. Hierna wordt u, indien u elders bekend bent, terugverwezen naar uw eigen cardioloog.
Tot 6 maanden na de ingreep
Als u in de eerste zes maanden na uw operatie een niet-steriele ingreep ondergaat, dan moet u tijdelijk antibiotica gebruiken om infecties te voorkómen. Een niet-steriele ingreep is bijvoorbeeld een ingreep bij de tandarts of mondhygiëniste of een kleine chirurgische ingreep. Meer informatie hierover krijgt u van de cardioloog.
Vragen
Mochten er vragen of problemen zijn kunt u na ontslag contact opnemen met de verpleegafdeling Hartziekten of met de polikliniek Hartziekten.
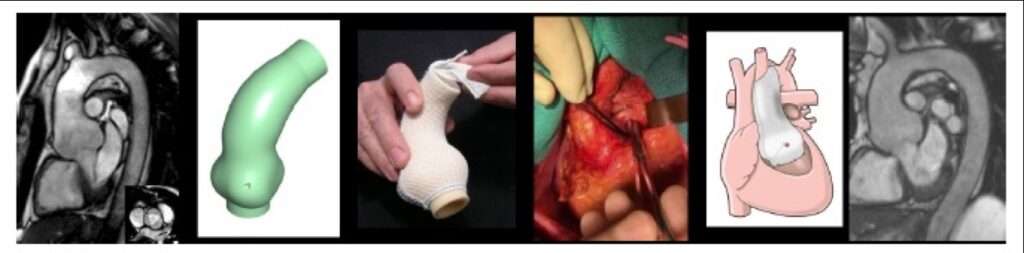
Personalized External Aortic Root Support (PEARS) procedure
Dr. Dave Koolbergen voerde in 2018 voor het eerst in Nederland de PEARS-procedure uit en is de landelijke expert op dit gebied. PEARS staat voor ‘Personalized External Aortic Root Support’. De procedure wordt toegepast bij patiënten met een verwijde aortawortel, wat onder andere kan voorkomen bij het syndroom van Marfan en bij een reeks complexe aangeboren hartaandoeningen.
De PEARS procedure is een innovatieve operatietechniek waarbij gebruik wordt gemaakt van een op maat gemaakt verstevigend netje dat om de verwijde aorta heen wordt geplaatst. Dit kan, in tegenstelling tot operaties waarbij het verwijde deel van de grote lichaamsslagader vervangen wordt door een prothese, worden gedaan terwijl het hart gewoon door blijft pompen. De hart-longmachine hoeft dus niet de circulatie van de patiënt over te nemen. Een ander belangrijk voordeel van de PEARS techniek is dat er geen kunststof in contact met de bloedbaan komt, waardoor er in de toekomst geen gevaar is op infectie.
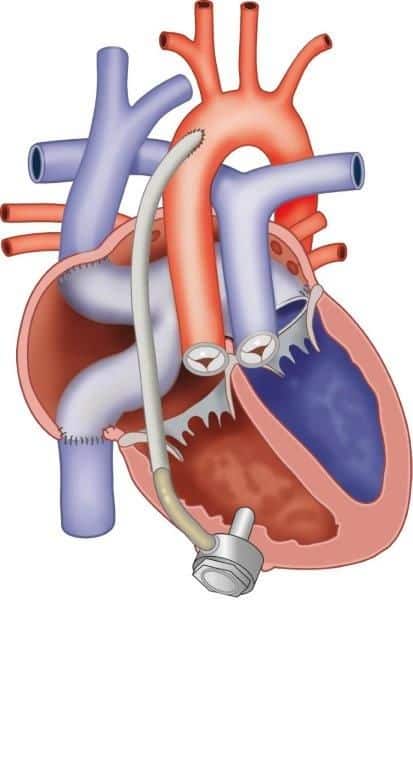
Systeem rechter ventrikel zorgpad
Volwassen patiënten met een rechter kamer als systeem kamer
Binnen CAHAL bieden wij gespecialiseerde zorg aan voor patiënten met een systeem rechterhartkamer en zijn wij het nationale verwijscentrum voor gevorderd systeem rechterkamerfalen en ventricular assist device implantatie (steunhart). Bij deze patiënten is de bloedsomloop afwijkend aangelegd zoals bij de zogenaamde congenitaal gecorrigeerde transpositie van de grote vaten (ccTGA) en bij transpositie van de grote vaten (TGA) na de Mustard of Senning operatie. Doordat de rechter kamer niet gebouwd is om te functioneren als een systeem kamer, hebben deze patiënten een verhoogd risico op complicaties. Problemen zijn onder andere hartfalen, ritme- en geleidingsstoornissen, klepproblemen, problemen van de aangelegde conduits en hoge longvaatdrukken.
Binnen CAHAL is er een uitgebreid en gestructureerd zorgpad waarin de poliklinische follow-up en behandeling is georganiseerd, waarbij alle facetten van de zorg worden ingezet. Dit reikt van het (vroegtijdig) opsporen van complicaties tot het behandelen hiervan, met medicatie, ritmebehandeling, klepoperaties en interventies en in sommige gevallen zelfs een mechanisch steunhart (ventricular assist device). Dit kan waar nodig worden ondersteund door thuismonitoring met eHealth. Daarnaast is er ruime aandacht voor de psychosociale aspecten.
Wij zijn een gespecialiseerd behandelteam, waarbij cardiologen gespecialiseerd in aangeboren hartafwijkingen, in interventies of hartritmestoornissen (elektrofysiologen), kindercardiologen, kinderhart- en congenitale chirurgen, radiologen, psychologen en medisch maatschappelijk werkers nauw samenwerken voor de beste behandeling en behoud van kwaliteit van leven.
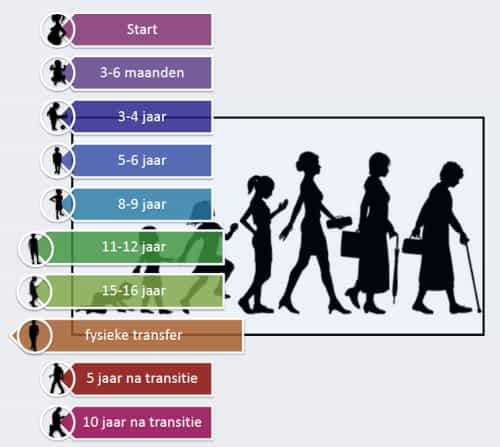
Transitiepolikliniek
Informatie over transitie, ofwel de overgang van de poli kindercardiologie naar de cardiologiepoli voor volwassenen.
Uit ervaring weten we dat de overgang naar de polikliniek voor volwassenen best groot is. Dit verloopt via de transitiepolikliniek.
Op de locatie Amsterdam UMC kan je vanaf de leeftijd van ongeveer 15 jaar door je kindercardioloog worden verwijzen naar de transitiepoli. Op deze polikliniek, die nog steeds plaatsvindt op de kinderpoli, word je gezien door een cardioloog die gespecialiseerd is in volwassenen met een aangeboren hartaandoening.
Op de locatie LUMC word je tussen je 17de en 18de jaar verwezen naar de transitiepoli. Hiervoor komt je kindercardioloog naar de volwassen polikliniek en ziet jou samen met je nieuwe cardioloog die gespecialiseerd is in volwassenen met een aangeboren hartaandoening.
Je zal merken dat de arts steeds meer met jou gaat praten. De arts zal steeds meer dingen aan jou vragen in plaats van aan je ouders, zodat je steeds meer dingen zelf weet en regelt. Je krijgt steeds meer kennis over je ziekte. We gaan je leren wat je ziekte inhoudt. Je leert wat je voor je ziekte moet doen en moet laten. De cardioloog bespreekt deze zaken met je. En natuurlijk vinden de gebruikelijke onderzoeken plaats, zoals bijvoorbeeld een hartfilmpje, echo van het hart of inspanningstest.
Daarnaast krijg je vanaf de leeftijd van 16 of 17 jaar een extra afspraak voor een informatief gesprek. Op de locatie Amsterdam UMC vindt dit gesprek plaats met een verpleegkundige. In de praktijk betekent dit het volgende:
- Elke afspraak bij de verpleegkundige duurt 30-60 minuten.
- Een van je ouders is van harte welkom voor de eerste kennismaking. In het tweede deel van de kennismaking praat je alleen met de verpleegkundige, dus zonder je ouders.
- Soms is 1 gesprek voldoende. Met de verpleegkundige bepaal je of meer gesprekken gewenst zijn. En mocht je op een later moment nog een gesprek willen, is dat natuurlijk altijd te regelen.
Op de locatie LUMC vindt dit gesprek plaats met een medisch maatschappelijk werker. Zij neemt in eerste instantie telefonisch contact met je op en maakt een afspraak voor een apart (video) transitie gesprek. Soms is 1 gesprek voldoende. Met de maatschappelijk werker bepaal je of meer gesprekken gewenst zijn. En mocht je op een later moment nog een gesprek willen, is dat natuurlijk altijd te regelen.
Er worden zaken besproken waar je misschien nu nog niet over nadenkt, maar waar je veel aan kunt hebben in je latere leven en waarvan het nuttig is om ze al gehoord te hebben. Naast je aangeboren hartaandoening (wat is het en wat betekent dit voor jou) bespreken we tijdens deze bezoeken een aantal thema’s, zoals:
- Algemene gezondheid
- Omgaan met lichamelijke klachten, zoals pijn en vermoeidheid.
- Gezonde leefstijl, roken, alcohol en drugs.
- Zelfmanagement
- Communicatie met de behandelaar.
- Medicijnen, het maken en nakomen van afspraken.
- Omgaan met verdriet en pesterijen.
- Rechten en plichten rond de behandeling.
- Ondersteunende organisaties voor jongeren.
- Huishouden en wonen
- Huishoudelijke klusjes, boodschappen doen, koken.
- Eventuele aanpassingen en voorzieningen bij zelfstandig wonen.
- Onderwijs en beroepskeuze
- Plannen van vervolgopleiding of werk.
- Gevolg van de aandoening voor opleiding of werk, mentor of werkgever.
- Financiële planning en mobiliteit
- Geldzaken en uitkeringen.
- Aanvragen van hulpmiddelen, rijbewijs.
- Verzekeringen
- Ziektekostenverzekering, levensverzekering, overlijdensrisicoverzekering.
- Vrije tijd en vrienden
- Sport
- Liefde en relaties
- Aandachtspunten t.a.v. anticonceptie
- SOA’s
- Eventueel erfelijkheid van de aandoening
- Tatoeages en piercings
- Waar over na te denken vóór het laten zetten van een tatoeage of piercing.
- Endocarditis (ontsteking in het hart)
- Wat is endocarditis en hoe herken je het?
- En natuurlijk wat jij met ons wilt bespreken
We merken dat veel mensen het prettig vinden om bij deze transitie vast te weten met wie ze te maken gaan krijgen. We streven naar continuïteit door bij zowel de kindercardiologie als bij de volwassenen cardiologie te werken met het zelfde ondersteunende team (verpleegkundigen in het Amsterdam UMC en maatschappelijk werkers in het LUMC). We vinden het belangrijk dat je in de nieuwe situatie goed op de hoogte bent hoe je ons makkelijk bereikt en met welke vragen je bij ons terecht kunt. Mochten er zaken zijn, waarbij andere zorgverleners kunnen helpen (zoals een psycholoog, maatschappelijk werk, of fysiotherapeut), dan zullen wij voor deze afspraken zorgen.
Wil je meer weten? Stel je vragen gerust aan de verpleegkundige, maatschappelijk werker of de arts. Of neem een kijkje op de volgende websites:
Zorg voor zwangeren met een hartaandoening
Op beide locaties van CAHAL is een Pregnancy Heart Team: een team van gespecialiseerde cardiologen, gynaecologen-perinatologen, anaesthesisten, vasculair geneeskundigen, intensivisten en klinisch genetici voor vrouwen met een hartafwijking die een kinderwens hebben of zwanger zijn.
De hartaandoeningen die deze vrouwen zelf hebben, vallen in meerdere categorieën, bijvoorbeeld:
- Aangeboren hartaandoeningen
- (Erfelijke) hartritmestoornissen
- (Erfelijke) hartspierziekten
- Bindweefselaandoeningen
- Vrouwen na een hartinfarct
Gelukkig geldt voor veel vrouwen met een hartaandoening dat zij een zwangerschap en bevalling aan kunnen, maar voor een belangrijk deel zijn er aandachtspunten en dit vereist expertise van de betrokken artsen.
Bij complexe en erfelijke aandoeningen volgt gestructureerde evaluatie in geval van zwangerschapswens. Het doel is om een inschatting te maken van de kans dat voor moeder en kind de zwangerschap en bevalling zonder complicaties verlopen en welke voorzorgsmaatregelen er nodig zijn. Daarbij is het soms nodig om bijvoorbeeld een inspanningstest te doen, of om te bekijken of medicatie die niet samengaat met zwangerschap veilig gestopt kan worden.
In geval van een erfelijke aandoening, kan (indien gewenst) consult plaatsvinden bij de klinische genetica om te informeren over de herhalingskans of eventueel embryoselectie. De bevindingen van de evaluatie door de verschillende specialisten leiden tot een preconceptioneel advies.
Tijdens een zwangerschap vindt meermaals multi-disciplinair overleg plaats met een vastgelegd plan voor de bevalling. Die vindt indien nodig plaats in een centrum van CAHAL, en indien mogelijk dichter bij huis in één van onze perifere centra, met wie we nauw contact onderhouden. CAHAL heeft een regionale functie in de zorg voor zwangeren met een hartafwijking.

